Jaskra jest jedną z najczęstszych przyczyn utraty wzroku na świecie. Światowa Organizacja Zdrowia uznała ją za chorobę społeczną.
We współczesnym świecie coraz większy problem stanowią choroby uznane za schorzenia cywilizacyjne. Są one przyczyną ponad 80 proc. wszystkich zgonów oraz są odpowiedzialne za większość kosztów społecznych, pogorszenie jakości życia oraz skrócenie jego długości. Do najczęściej spotykanych chorób cywilizacyjnych zalicza się: cukrzycę, nadciśnienie tętnicze, chorobę wieńcową, depresję, otyłość, AIDS oraz jaskrę.
Jaskra należy do chorób z grupy neuropatii, których wspólną cechą jest postępująca utrata komórek zwojowych siatkówki i ich aksonów. Konsekwencją tego uszkodzenia są zmiany morfologiczne na tarczy nerwu wzrokowego oraz uszkodzenie funkcjonalne pod postacią ubytków w polu widzenia. Jaskra jest jedną z najczęstszych przyczyn utraty wzroku na świecie. Światowa Organizacja Zdrowia (WHO) uznała ją za chorobę społeczną. Na świecie na jaskrę choruje około 70 milionów osób. W Polsce choroba ta dotyczy około 800 tys. osób, z czego leczy się tylko 65 tysięcy.
Jaskra pierwotna otwartego kąta (JPOK) jest ? według danych WHO ? drugą, co do częstości, przyczyną ślepoty w krajach wysoko cywilizowanych. Jest ona powodem 5,2 miliona przypadków ślepoty na świecie, to jest 15 proc. wszystkich przyczyn ślepoty. W 2010 roku liczba osób niewidomych z powodu jaskry wyniosła ponad 8 milionów. Obuoczna ślepota dotyka 10 proc. pacjentów chorych na jaskrę pierwotną otwartego kąta i aż 25 proc. pacjentów z jaskrą pierwotną zamykającego się kąta.
Historia jaskry
W starożytności słowem jaskra określano ślepotę z białą źrenicą u osób w podeszłym wieku. Słowo jaskra pochodzi z języka greckiego i oznacza zamgloną lub niebiesko-zieloną barwę. Pierwszy opis związku wysokiego ciśnienia wewnątrzgałkowego i jaskry znajdujemy w pismach arabskich z X wieku. Zachowane do naszych czasów opisy osób cierpiących na jaskrę to przede wszystkim opisy obrzękniętej rogówki, z szybko postępującym zmętnieniem soczewki i towarzyszącą im twardą gałką oczną. Nie rozróżniano wówczas zaćmy i jaskry, obie te choroby prowadzące do znacznego upośledzenia widzenia, a nawet ślepoty, określano mianem jaskra. Odkrycie choroby znanej we współczesnym świecie jako jaskra sięga XVII wieku. Wtedy rozdzielono zaćmę i jaskrę jako dwa odrębne schorzenia.
W 1622 roku angielski okulista Richard Bannister po raz pierwszy w podręczniku okulistyki opisał jaskrę, jako chorobę składającą się z czterech typowych części: podwyższonego ciśnienia w gałce ocznej, długiego czasu trwania choroby (proces przewlekły), braku poczucia światła i szerokiej sztywnej źrenicy. Do XVIII wieku hasło jaskra wiązano przede wszystkim z zapalnie zmienionym okiem, z błoną wysiękową w źrenicy (stąd opisywany kolor zielono-szary źrenicy) i złą prognozą co do widzenia. Dopiero na początku XIX wieku, w 1818 roku, francuski lekarz Antoine-Pierre Demours szczegółowo opisał jaskrę z wysokim ciśnieniem wewnątrzgałkowym. W 1823 roku doktor G. J. Guthrie nazwał jaskrą gałkę oczną z wysokim ciśnieniem. Nazwę ?jaskra prosta? zawdzięczamy doktorowi Dondersowi, który w 1862 roku opisał cechy jaskry z wysokim ciśnieniem bez towarzyszącego stanu zapalnego gałki ocznej. W 1857 roku Albrecht von Graefe po raz pierwszy opisał jaskrę bez podwyższonego ciśnienia i nazwał ją ?ślepotą z zagłębieniem?. Tezę Graefego o występowaniu jaskry mimo braku wysokiego ciśnienia w gałce ocznej potwierdził w badaniach anatomicznych w 1928 roku Elschnig. W 1973 roku dr Drance po raz pierwszy zdefiniował jaskrę, jako chorobę nerwu wzrokowego, czyli neuropatię, będącą wynikiem wielu różnorodnych czynników nazwanych czynnikami ryzyka. Od tego czasu szereg badań molekularnych, histologicznych i patofizjologicznych dowiodło zarówno podłoża genetycznego wielu rodzajów jaskry, jak i zależności choroby od innych schorzeń układowych.
Dziedziczenie jaskry
Pierwsze wzmianki o dziedziczeniu jaskry pochodzą z 1842 roku, kiedy dr Benedict opisał występowanie tej choroby u sióstr. Lata 60. XX wieku przyniosły pierwsze publikacje opisujące zależność między jaskrą pierwotną otwartego kąta a wzrostem ciśnienia wewnątrzgałkowego po leczeniu miejscowym steroidami. W 1993 roku Sheffield i współpracownicy zlokalizowali gen odpowiedzialny za jaskrę młodzieńczą, tj. dotykającą ludzi przed 35. rokiem życia, na chromosomie 1q ? GLC1A. Również w 1993 roku Stone zidentyfikował gen produkujący białko TIGR (trabecular meshwork induced glucocorticoid response protein). Stone i wsp. znaleźli trzy mutacje genu TIGR na chromosomie 1q. Do chwili obecnej zidentyfikowanych jest kilkanaście lokusów dla różnych podtypów jaskry, w tym jaskry wtórnej. Lokus dla jaskry pierwtonej otwartego kąta z niezbyt wysokimi wartościami ciśnienia wewnątrzgałkowego znajduje się na chromosomie 2 (2cen-q13) ? gen GLC1B, zaś dla jaskry pierwotnej otwartego kąta z wysokimi wartościami ciśnienia wewnątrzgałkowego (IOP, intraocular pressure) na chromosomie 3 (3q21-q24.92) ? gen GLC1C.
Dziedziczenie jaskry jest nadal przedmiotem wielu badań naukowych. Wiadomo, że obecność jaskry w rodzinie o pierwszym stopniu pokrewieństwa jest jednym z poważniejszych czynników ryzyka rozwoju jaskry pierwotnej otwartego kąta. W średniej populacji ryzyko to wynosi 2,8 proc., a u osób z jaskrą w rodzinie wzrasta do 13,5 proc., czyli siedmiokrotnie.
Teorie rozwoju jaskry
Teoria mechaniczna
Wysokie ciśnienie wewnątrzgałkowe powoduje mechaniczny ucisk włókien nerwowych siatkówki na poziomie odkształconej blaszki sitowej, co utrudnia transport czynników neurotroficznych koniecznych do funkcjonowania komórek zwojowych.
Teoria niedokrwienna
Uszkodzenie jaskrowe spowodowane jest upośledzeniem mikrokrążenia w obrębie aksonów tarczy nerwu wzrokowego i może ono powodować: zanik naczyń włosowatych, zmiany w przepływie włośniczkowym krwi, zaburzenia dostarczania składników odżywczych i usuwania produktów przemiany materii z aksonów, zaburzenia regulacji przepływu krwi, przenikanie szkodliwych czynników naczynioaktywnych do krążącej krwi w tarczy nerwu wzrokowego.
Teoria ekscytotoksyczna
Wolne rodniki tlenowe oraz neuroprzekaźniki, takie jak glutaminan sodowy, są wytwarzane w nadmiarze w momencie recyrkulacji krwi po incydencie ischemicznym i prowadzą do apoptozy komórki nerwowej.
Etiologia jaskry nadal nie jest poznana do końca. Wiadomo, że głównym czynnkiem ryzyka rozwoju i progresji jaskry jest podwyższone ciśnienie wewnątrzgałkowe. Podwyższone IOP jest najczęściej wynikiem zaburzeń w odpływie cieczy wodnistej przez układ beleczkowania. Nie znajduje się jednak ono obecnie w samej definicji jaskry. Świadczy to o złożoności mechanizmów patofizjologicznych prowadzących do przejścia komórki zwojowej na drogę apoptozy, czyli zaprogramowanej samobójczej śmierci. Wysokie ciśnienie wewnątrzgałkowe powoduje uszkodzenie nerwu wzrokowego nie tylko na drodze mechanicznej przez ucisk na włókna nerwowe. Udowodniono także, że jest to czynnik zapoczątkowujacy apoptozę komórek zwojowych. Poprzez mechaniczny ucisk na poziomie blaszki sitowej dochodzi do blokady wstecznego transportu aksonalnego neurotrofin z ciała kolankowatego bocznego do komórek zwojowych, w rezultacie czego dochodzi do zaburzenia homeostazy komórek.
U większości ludzi ciśnienie wewnątrzgałkowe mieści się między 9 a 21 mmHg. Według różnych opracowań można przyjąć, że średnie ciśnienie wewnątrzgałkowe wynosi 16 mmHg+/- 3 mmHg SD, z odchyleniem w stronę wyższych wartości, zwłaszcza po 40. roku życia. Podkreśla się duże znaczenie wahań dobowych ciśnienia. U osób zdrowych różnice ciśnienia w ciągu doby zwykle nie przekraczają 2-4 mmHg, podczas gdy u pacjentów z jaskrą są dużo większe, tzn. >10 mmHg. W leczeniu jaskry należy dążyć do płaskiej krzywej dobowej ciśnień, bez dużych wahań.
Badania populacyjne u pacjentów z wczesną jaskrą (EMGT) wykazały, że włączenie leczenia hypotensyjnego w momencie rozpoznania choroby zmniejszało o połowę ryzyko progresji w sześcioletnim okresie obserwacji. Redukcja ciśnienia wewnątrzgałkowego o 25 proc. zmniejszała postęp JPOK z 49 proc. do 30 proc. w czteroletniej obserwacji. Z kolei według badań populacyjnych u pacjentów z zaawansowaną jaskrą (AGIS), na pełnym ustawieniu miejscowym i po zabiegach operacyjnych, nie dochodzi do progresji jaskry, gdy IOP zawsze jest 18 mmHg. Wyznaczono wówczas wartość 12,3 mmHg średniego ciśnienia wewnątrzgałkowego jako bezpieczną dla osób z zaawansowaną jaskrą.
Kiedyś stwierdzenie ciśnienia wewnątrzgałkowego przekraczającego 21 mmHg było równoznaczne z rozpoznaniem jaskry. Jednak w badaniach populacyjnych obejmujących ponad 5 tys. osób ze zdiagnozowaną jaskrą pierwotną otwartego kąta (Baltimore Eye Survey) okazało się, że u 50 proc. z nich ciśnienie nie przekraczało założonego progu 21 mmHg. U 20 proc. pacjentów nawet trzykrotne pomiary nie wykazały podwyższonego ciśnienia. Jest to grupa chorych na jaskrę normalnego ciśnienia. Jest to podtyp jaskry pierwotnej otwartego kąta, w której udowodniono, że główną rolę w wystąpieniu uszkodzenia nerwu jaskrowego i w progresji choroby odgrywają czynniki naczyniopochodne.
Czynniki ryzyka uszkodzenia jaskrowego, inne niż ciśnienie wewnątrzgałkowe to: wiek (ubytki w polu widzenia występują częściej u osób po 60. r.ż., niż po 40. r.ż.), rasa (jaskra pierwotna otwartego kąta jest 4-5 razy częstsza u Afroamerykanów, cechuje się też szybszą progresją i gwałtownym przebiegiem, częściej nawet w młodszym wieku prowadząc do ślepoty; rasa żółta jest bardziej narażona na jaskrę pierwotną zamykającego się kąta), zaburzenia układu naczyniowego (nadciśnienie tętnicze, niskie ciśnienie tętnicze), dodatni wywiad jaskrowy (zwłaszcza przypadki utraty wzroku z powodu jaskry w rodzinie), cukrzyca, zespoły naczynioskurczowe (tj. migreny, zespół Raynauda), cienka centralna grubość rogówki, zespół rozproszonego barwnika i zespół pseudoeksfoliacji, krótkowzroczność, wysoka nadwzroczność.
BADANIA DIAGNOSTYCZNE
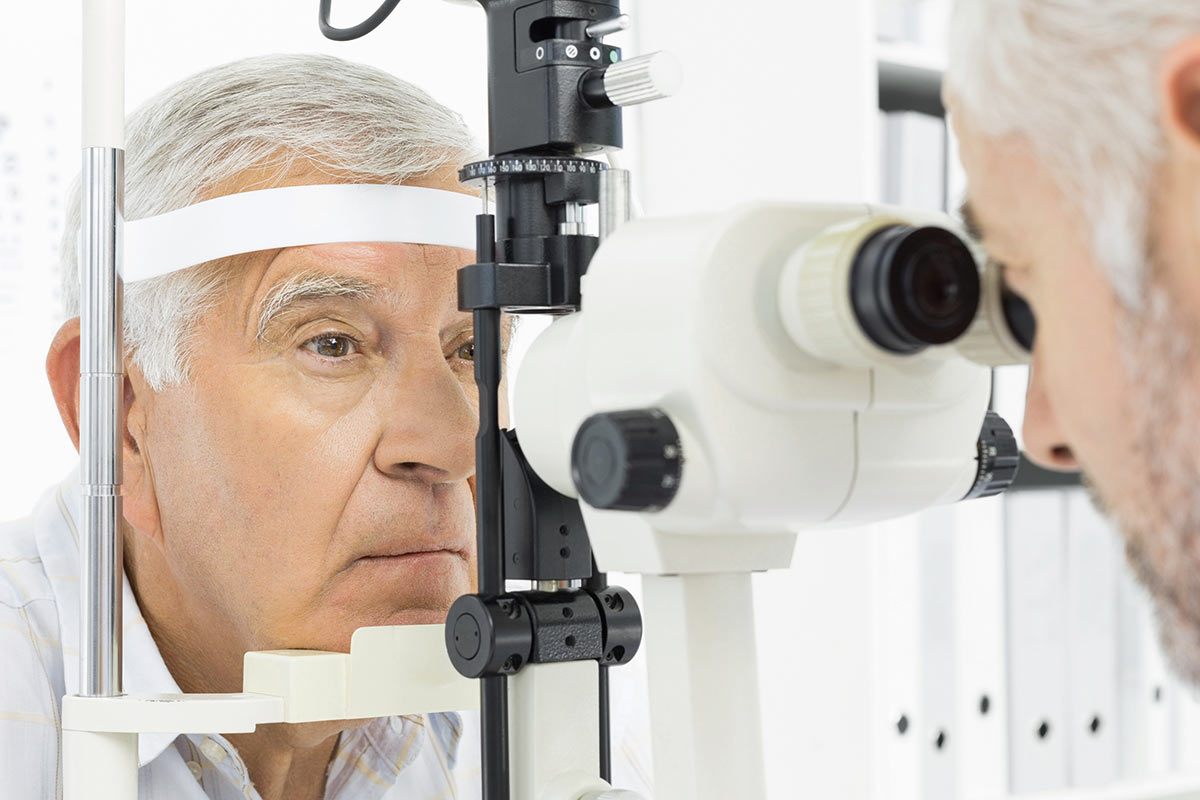
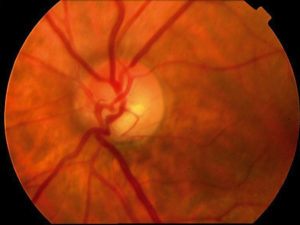
Każdy rodzaj jaskry powinien być odpowiednio sklasyfikowany na podstawie badań: szerokości kąta przesączania, czyli wyglądu miejsca odprowadzania cieczy wodnistej z gałki ocznej; odcinka przedniego w lampie szczelinowej; ciśnienia wewnątrzgałkowego tonometrią aplanacyjną Goldmana; tarczy nerwu wzrokowego
? w badaniu dna oka. Badania dodatkowe wykonywane w diagnostyce jaskry to: HRT, GD, komputerowe badanie pola widzenia.
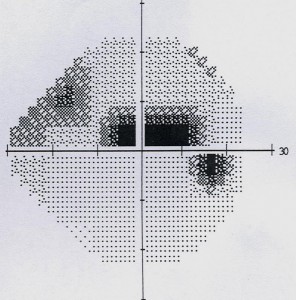
Pole widzenia
Jest to podstawowe badanie diagnostyczne mówiące o funkcjonalnym uszkodzeniu oka. Określa się w nim zakres widzenia otaczającej nas przestrzeni. W badaniach jaskrowych sprawdzane jest do 30 stopni od centrum fiksacji. Pierwsze zmiany pojawiają się paracentralnie, około 10-15 stopni od centrum i dlatego nie są zauważane przez pacjenta. Postępujące ubytki w polu widzenia ? w zaawansowanej postaci jaskry ? prowadzą do koncentrycznego zawężenia pola widzenia, w końcowym stadium prowadząc do zachowania jedynie widzenia lunetowego i wyspy skroniowej widzenia. Jedynie regularne, wiarygodnie przeprowadzane badania pola widzenia pozwalają na wykrycie ubytków w polu widzenia zanim staną się one objawowe dla chorego.
HRT
Jest to badanie obrazujące wygląd nerwu wzrokowego i otaczających go włókien nerwowych. Za pomocą wielu laserowych skanów rysowany jest obraz przestrzenny siatkówki, z określeniem wielkości powierzchni tarczy nerwu wzrokowego, jego zagłębienia (c/d), wielkości obwódki nerwowo-siatkówkowej (RNA) i wielkości okołotarczowych włókien nerwowych (RNFL).
GDX
Jest to badanie grubości okołotarczowych włókien nerwowych. Służy do wykrycia wczesnych ubytków jaskrowych, nawet bez zmian w polu widzenia. Na kolorowych skanach przedstawiany jest stan włókien nerwowych w czterech poszczególnych kwadrantach dna oka, a wynik określany jest wartością liczbową ?numeru? (NFI).
We wczesnej jaskrze, średnio do dwóch lat od jej zdiagnozowania, badania zarówno pola widzenia, jak i obrazowe tarczy nerwu wzrokowego powinny być wykonywane częściej. Według zaleceń Europejskiego Towarzystwa Jaskrowego pole widzenia powinno być wykonane sześć razy w ciągu dwóch lat od zdiagnozowania jaskry. Pozwala to określić ryzyko progresji choroby w późniejszych latach jej trwania.
Podział jaskry
Jest wiele rodzajów jaskry. Wszystkie charakteryzują się postępującym zanikiem nerwu wzrokowego, zmianami w polu widzenia i na dnie oka oraz często podwyższonym ciśnieniem wewnątrzgałkowym. Jaskrę można podzielić na dwie główne grupy: pierwotną, gdy nie ma innych przyczyn, ocznych lub pozaocznych, wystąpienia uszkodzenia nerwu wzrokowego i wtórną, gdy są one obecne.
Jaskra pierwotna otwartego kąta
Jest typem jaskry najczęściej występującym w rasie kaukaskiej. Cechuje się powolnym, podstępnym przebiegiem, a pierwsze zauważalne przez pacjenta niepokojące objawy pojawiają się dopiero, gdy zmiany zanikowe w nerwie wzrokowym są zaawansowane. Najczęściej zauważany jest ubytek części pola widzenia, a to już świadczy o utracie co najmniej 50 proc. włókien nerwowych w tym rejonie siatkówki.
Jaskra pierwotna zamykającego się kąta
Jest najczęstszym typem jaskry stwierdzanym na świecie, przede wszystkim w rasie żółtej w krajach azjatyckich oraz w rejonie morza Arktycznego w populacji Eskimosów (40 proc. populacji choruje na jaskrę). Jaskra pierwotna zamykającego się kąta jest związana ze specyficzną budową gałki ocznej, usposabiającą do mechanicznego zamykania przez nasadę tęczówki drogi odpływu cieczy wodnistej. Potwierdzana jest w badaniu odcinka przedniego (płytka komora przednia) oraz w gonioskopii (wąski kąt przesączania).
Do czynników ryzyka wystąpienia jaskry pierwotnej zamykającego się kąta należą: rasa (żółta); anatomiczne predyspozycje (małe stłoczone przednie odcinki i krótkie gałki, komora przednia < 2,5 mm głębokości, zwiększona przednia krzywizna soczewki, mała średnica rogówki); wiek > 40 r.ż.; płeć (2-4 razy częściej u kobiet); wywiad rodzinny; wada refrakcji (nadwzroczność).
Inne postacie jaskry
Jaskra pierwotna wrodzona
Jest dziedziczona autosomalnie recesywnie, dotyka 1:10000 urodzeń i częściej dotyczy chłopców. Rozpoznanie jest stawiane do 3. r.ż., na podstawie szeregu charakterystycznych objawów w odcinku przednim, w tym przede wszystkim woloocza, a potwierdzane jest w badaniu w znieczuleniu ogólnym, często od razu połączonym z zabiegiem operacyjnym ? goniotomią. Ze względu na występujące patologie kąta przesączania może być ona leczona jedynie chirurgicznie.
Jaskra wtórna
Jest wiele rodzajów jaskry wtórnej. Zazwyczaj są to jaskry przebiegajace z wysokim ciśnieniem wewnatrzgałkowym. Mogą być otwartego lub zamkniętego kąta. Są wynikiem zarówno zmian w gałce ocznej, stanów zapalnych, jak i zmian ogólnoustrojowych prowadzących do silnego niedotlenienia siatkówki.
Leczenie jaskry
Celem leczenia jaskry zgodnie z zaleceniami Europejskiego Towarzystwa Jaskrowego (EGS) jest utrzymanie jakości życia pacjenta przez zachowanie funkcji widzenia oraz ochrona lub opóźnienie znaczącego upośledzenia czynnościowego. Zaleca się niższe wartości ciśnienia docelowego u pacjentów z agresywną, gwałtownie postępującą postacią oraz w przypadkach z zaawansowanym uszkodzeniem n. II.
Jedynym, jak do tej pory, sposobem leczenia jaskry jest obniżanie ciśnienia wewnątrzgałkowego, do osiągnięcia ciśnienia docelowego. Ciśnienie docelowe jest to średnie ciśnienie wewnątrzgałkowe, bez dużych wahań dobowych, po osiągnięciu którego zmninimalizowana jest progresja jaskry zarówno na tarczy n. II, jak i w badaniu pola widzenia, czyli uszkodzenia funkcjonalnego. Ciśnienie docelowe zmienia się w ciągu życia pacjenta i zależy też od jego stanu ogólnego, współistniejących chorób ogólnych, zwłaszcza pochodzenia naczyniowego. Według zaleceń Europejskiego Towarzystwa Jaskrowego ciśnienie docelowe dla danego pacjenta powinno zależeć od: wieku, przewidywanej długości życia, ciśnienia na początku leczenia, stopnia zaawansowania uszkodzenia jaskrowego, ryzyka progresji neuropatii.
Jaskrę przede wszystkim leczy się kroplami. Leczenie operacyjne jest zarezerwowane dla sytuacji trudnych, gdy mimo stosowanego leczenia dochodzi do postępu uszkodzenia jaskrowego w badaniach diagnostycznych oraz jeśli za pomocą kropli nie można wystarczająco obniżyć ciśnienia w gałce ocznej. Operacje przeciwjaskrowe są zabiegami wewnątrzgałkowymi, obciążonymi większym ryzykiem powikłań niż chirurgia zaćmy. Nie można również przewidzieć długoterminowych efektów wykonanych operacji. Według wielu światowych badań około połowa pacjentów po zabiegu filtrującym po dwóch latach miała znowu włączone leczenie farmakologiczne.
Chirurgia jaskry cały czas się rozwija, techniki zabiegów są doskonalone, tak aby nie dochodziło do zarastania przetok filtrujących. W wielu sytuacjach zabiegi te są niezbędne dla ratowania nerwu wzrokowego i należy o tym pamiętać przy podejmowaniu decyzji o zabiegu.
Leki przeciwjaskrowe
Z dostępnych na rynku leków obniżających ciśnienie wewnątrzgałkowe obecnie najczęściej stosowane są: analogi prostaglandyn (PG), antagoniści receptorów beta-adrenergicznych. Według zaleceń EGS są one zalecane jako leczenie pierwszego rzutu w JPOK. W monoterapii, jako leki pierwszego rzutu stosuje się analogi prostaglandyn (latanoprost, travoprost, tafluprost, bimatoprost) oraz antagonistów receptorów beta-adrenergicznych (beta-blokery): nieselektywne (timolol), ß1 selektywne (betaxolol).
Według zaleceń EGS znajdują również zastosowanie w monoterapii, bądź jako kolejny lek w politerapii: agoniści receptorów alfa 2, miejscowe inhibitory anhydrazy węglanowej (CAI), zabiegi laserowe (SLT, ALT), parasympatykomimetyki.
Leczenie rozpoczyna się od zastosowania jednego leku. W przypadku braku obniżenia ciśnienia o ponad 20 proc. od wartości wyjściowych, bądź stwierdzenia progresji jaskry mimo obniżenia ciśnienia, zalecane jest zastosowanie dwóch lub więcej leków miejscowych, lub rozważenie innej metody obniżenia ciśnienia wewnatrzgałkowego: laserowej lub operacyjnej.
Leczenie laserowe i operacyjne
Leczenie powinno odbywać się w myśl zasady: ?Jak najmniej ingerencji w struktury gałki ocznej ? przy korzystnym efekcie?. Stąd też dostępnych jest coraz więcej zabiegów operacyjnych typu chirurgii minimalnie inwazyjnej (MIGS, minimally invasive glaucoma surgery). Wśród zabiegów laserowych zabiegi selektywnej trabekuloplastyki laserowej (SLT) praktycznie wyparły inne rodzaje zabiegów na kącie przesączania, przede wszystkim tabekuloplastykę laserem argonowym (ALT).
?Złotym standardem? nadal pozostaje zabieg przetokowy (trabekulektomia m. Cairns), który polega na wytworzeniu nowego kanału (przetoki) dla odpływu cieczy wodnistej między komorą przednią i przestrzenią pod torebką Tenona.
Jaskra w aspekcie leczenia interdyscyplinarnego
Leki ogólne stosowane przez pacjenta mogą powodować niepożądane działanie na ciśnienie w gałce ocznej, a nawet wywołać zamknięcie kąta przesączania i ostry atak jaskry, np. pochodne atropiny, leki sympatykomimetyczne. Z drugiej strony krople stosowane w leczeniu jaskry również nie są pozbawione działań niepożądanych, które mogą dawać objawy ogólne, np. zaostrzenie astmy, zaburzenia rytmu, bradykardię po stosowaniu beta-blokerów, zaburzenia jelitowe, ślinotok po parasympatykomimetykach, czy metaliczny smak w ustach po pochodnych salicylanów. Należy podkreślić konieczność stałej współpracy między okulistą a kardiologiem (zaburzenia rytmu, wahania ciśnienia tętniczego, niewydolność krążenia), diabetologiem (cukrzyca jest czynnikiem ryzyka rozwoju jaskry, a także innych groźnych powikłań okulistycznych), reumatologiem ? zwłaszcza w jaskrach wtórnych pozapalnych, ale też ciężkich postaci zespołu suchego oka, neurologiem ? zmiany w polu widzenia, zaburzenia krążenia ośrodkowego, a przede wszystkim z lekarzem pierwszego kontaktu, który może być pierwszą osobą kierującą pacjenta do okulisty.
Podsumowanie
Powolna, nieodwracalna utrata wzroku w przebiegu jaskry ma poważny wpływ na jakość życia i kondycję psychiczną chorego. Utrata funkcji widzenia osłabia jego zdolność wykonywania podstawowych codziennych czynności, np. prowadzenia samochodu. Coraz większa liczba osób, którym nieodwracalnie grozi ślepota z powody jaskry, wynika przede wszystkim z braku odpowiedniej wiedzy na temat tej choroby i niedostatecznego uświadomienia społeczeństwu zagrożenia. Tylko wczesne wykrycie jaskry i wczesne rozpoczęcie leczenia daje szansę na powstrzymanie postępu choroby i zachowanie wzroku chorego. Jaskra dotyka ludzi w każdym wieku, ale należy pamiętać, że są pewne czynniki, które sprzyjają zachorowaniu, jak przypadki jaskry w rodzinie, choroby układu krążenia, wiek. Kluczowe są zatem regularne, specjalistyczne badania oczu, wykonywane u osób z grupy ryzyka przynajmniej raz w roku.
Piśmiennictwo dostępne u autorki
Leczenie jaskry w Katedrze i Klinice Okulistyki II WL WUM
Według doniesień światowych i europejskich w ciągu ostatniej dekady zanotowano spadek liczby zabiegów przeciwjaskrowych o około 30 proc.
Również w Klinice Okulistyki notowane jest od 2003 roku zmniejszenie liczby wykonywanych zabiegów przeciwjaskrowych. Tendencja wzrostowa zaczyna się od roku 2009 i ma związek z wdrożeniem w Szpitalu Okulistycznym nowej metody leczenia chirurgicznego jaskry, tj. zabiegu z grupy MIGS ? kanaloplastyki. Do chwili obecnej wykonano ponad 50 zabiegów kanaloplastyki, w większości sytuacji połączonych z operacją fakoemulsyfikacji zaćmy.
Od roku 2003 wykonywane są w Klinice Okulistyki zabiegi cyklofotokoagulacji laserowej, które znajdują zastosowanie u pacjentów z zaawansowanymi zmianami jaskrowymi, u których zabiegi z otwarciem gałki ocznej wiązałyby się z dużym ryzykiem pogorszenia pola widzenia i ostrości wzroku, oraz w sytuacjach braku skuteczności innych metod leczenia obniżającego cisnienie w gałce ocznej. Do końca roku 2013 wykonano 1032 zabiegi cyklofotokoagulacji laserowej oraz w tym samym czasie, czyli w ciągu ostatnich 10 lat wykonano 1830 operacji przeciwjaskrowych przetokowych. Działalność ambulatoryjnej Poradni Jaskrowej notuje zwiększającą się liczbę porad od 8192 w roku 2001 do 10271 w 2013 roku. Klinika Okulistyki we współpracy z Kliniką Genetyki Uniwesytetu w Łodzi od pięciu lat prowadzi genetyczne badania populacyjne mające na celu określić ryzyko zachorowania i progresji jaskry pierwotnej otwartego kąta w zależności od mutacji genów metaloproteinaz macierzy zewnątrzkomórkowej w populacji polskiej. Od trzech lat prowadzone są wspólnie z Kliniką Neurologii z Norwegii badania obrazowe zmian w ośrodkowym układzie nerwowym u pacjentów z zaawansowanym uszkodzeniem jaskrowym. Od dwóch lat prowadzone są również badania przepływów krwi w gałce ocznej we współpracy z Instytutem Kardiologii w Aninie.